Immaginate di trovarvi in una stanza affollata, l'aria è soffocante e avete difficoltà a respirare. Ogni respiro è un'agonia, sentite un peso sul petto e una sensazione di panico cresce dentro di voi. Ora pensate ai pazienti che vivono questa esperienza ogni giorno a causa di malattie respiratorie croniche o acute.
Per loro, l'ossigenoterapia è una vera e propria ancora di salvezza, un trattamento che può fare la differenza tra la vita e la morte.
In questo contesto, l'infermiere non è solo un operatore sanitario, ma un vero e proprio angelo custode che assicura che l'ossigeno, questa risorsa vitale, arrivi al paziente nel modo più efficace possibile.
Andiamo a scoprire insieme il mondo dell'ossigenoterapia e il ruolo fondamentale che gli infermieri svolgono in questo ambito.
Gli obiettivi dell'Ossigenoterapia
Prima di addentrarci nei dettagli dei presidi e delle tecniche, è importante capire perché l'ossigenoterapia è così essenziale.
Gli obiettivi principali di questa terapia sono:
- Migliorare l'ossigenazione del sangue: aumentare la pressione parziale dell'ossigeno arterioso (PaO2) e la saturazione dell'ossigeno (SpO2). In altre parole, assicurarsi che il sangue trasporti abbastanza ossigeno per soddisfare le esigenze del corpo.
- Ridurre il lavoro respiratorio: diminuire lo sforzo necessario per respirare, un aiuto prezioso per chi soffre di insufficienza respiratoria.
- Migliorare la funzionalità cardiaca: ridurre il carico di lavoro del cuore, che può essere stressato dall'ipossia, ossia dalla carenza di ossigeno nei tessuti.
- Prevenire danni agli organi: evitare danni ischemici agli organi vitali causati da una carenza prolungata di ossigeno. L'ossigenoterapia può prevenire gravi conseguenze, come danni cerebrali e insufficienza renale.
I Presidi dell'ossigenoterapia
L'ossigenoterapia può essere somministrata attraverso vari dispositivi, noti come presidi, che vengono scelti in base alle esigenze specifiche del paziente e alla gravità della sua condizione.
Esploriamo i principali presidi utilizzati.
Cannula nasale
La cannula nasale è uno dei dispositivi più semplici e comuni. Immaginatela come un piccolo tubo di plastica morbida con due prong che si inseriscono nelle narici del paziente.
Questo dispositivo è ideale per coloro che necessitano di un basso flusso di ossigeno, fino a 6 litri al minuto.

Vantaggi:
- Facilità d'uso e comfort per il paziente, che può continuare a parlare e mangiare senza problemi.
- Adatta per l'uso a lungo termine.
Svantaggi:
- Non adatta per pazienti con gravi insufficienze respiratorie.
- Possibile secchezza delle mucose nasali a causa del flusso continuo di ossigeno.
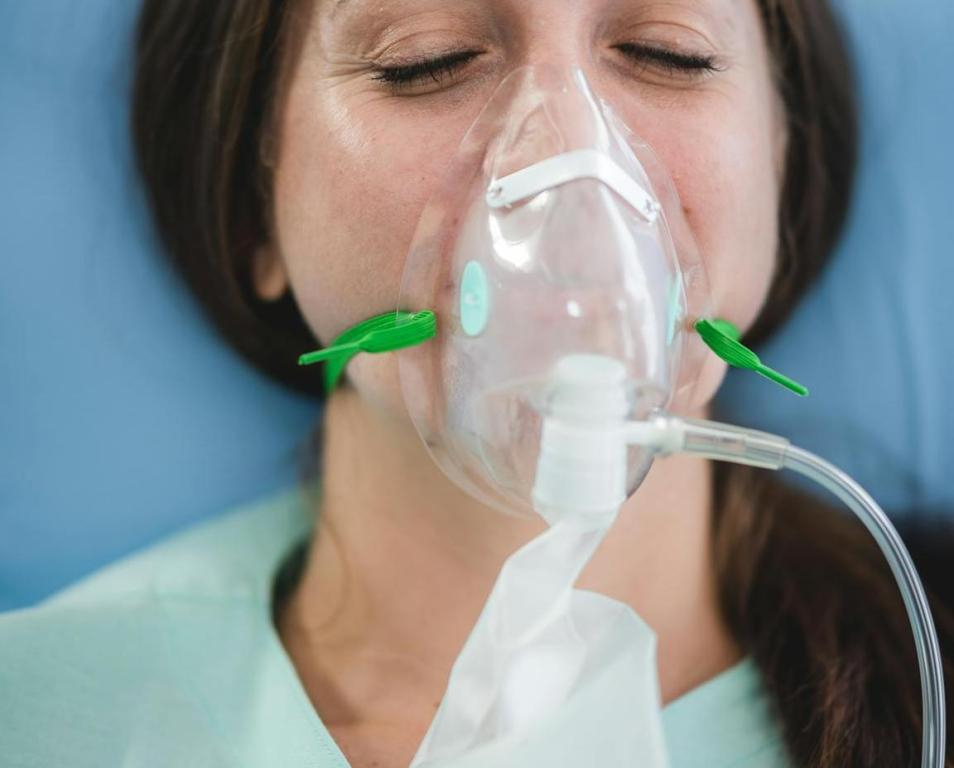
Maschera di ventilazione
Le maschere di ventilazione sono utilizzate per fornire ossigeno a flussi più elevati rispetto alla cannula nasale. Esistono diverse varianti:
- Maschera semplice: adatta per fornire ossigeno a concentrazioni moderate (35-50%). Questa maschera copre naso e bocca e ha fori laterali per permettere l'esalazione dell'aria.
- Maschera con reservoir (o maschera a non-rebreather): permette di somministrare alte concentrazioni di ossigeno (fino al 100%) grazie a un sacchetto di riserva collegato alla maschera. Le valvole unidirezionali impediscono l'ingresso di aria ambiente, assicurando un'alta purezza dell'ossigeno inalato.
- Maschera venturi: offre un controllo preciso della concentrazione di ossigeno (24-50%) grazie a diversi adattatori colorati che regolano il flusso di ossigeno.
Vantaggi:
- Capacità di fornire concentrazioni variabili e più elevate di ossigeno.
- Utilizzabili in situazioni di emergenza e per pazienti con insufficienza respiratoria acuta.
Svantaggi:
- Maggiore ingombro e scomodità rispetto alla cannula nasale.
- Possono interferire con la comunicazione e l'alimentazione del paziente.
CPAP e BiPAP
La CPAP (pressione positiva continua nelle vie aeree) e la BiPAP (ventilazione a pressione positiva a due livelli) sono tecniche avanzate di supporto respiratorio non invasivo. Immaginate di avere un piccolo generatore di pressione che aiuta i polmoni a mantenersi aperti.
- CPAP: fornisce una pressione costante durante l'inspirazione e l'espirazione, mantenendo aperte le vie aeree e migliorando l'ossigenazione.
- BiPAP: offre due livelli di pressione: una pressione più alta durante l'inspirazione e una più bassa durante l'espirazione, facilitando la respirazione per chi ha debolezza muscolare respiratoria o altre difficoltà respiratorie.
Vantaggi:
- Efficace nel migliorare l'ossigenazione e ridurre l'apnea.
- Riduce la necessità di intubazione e ventilazione meccanica invasiva.
Svantaggi:
- Richiede attrezzature specializzate e addestramento per l'uso corretto.
- Può causare disagio o claustrofobia nei pazienti.
Ventilazione meccanica invasiva
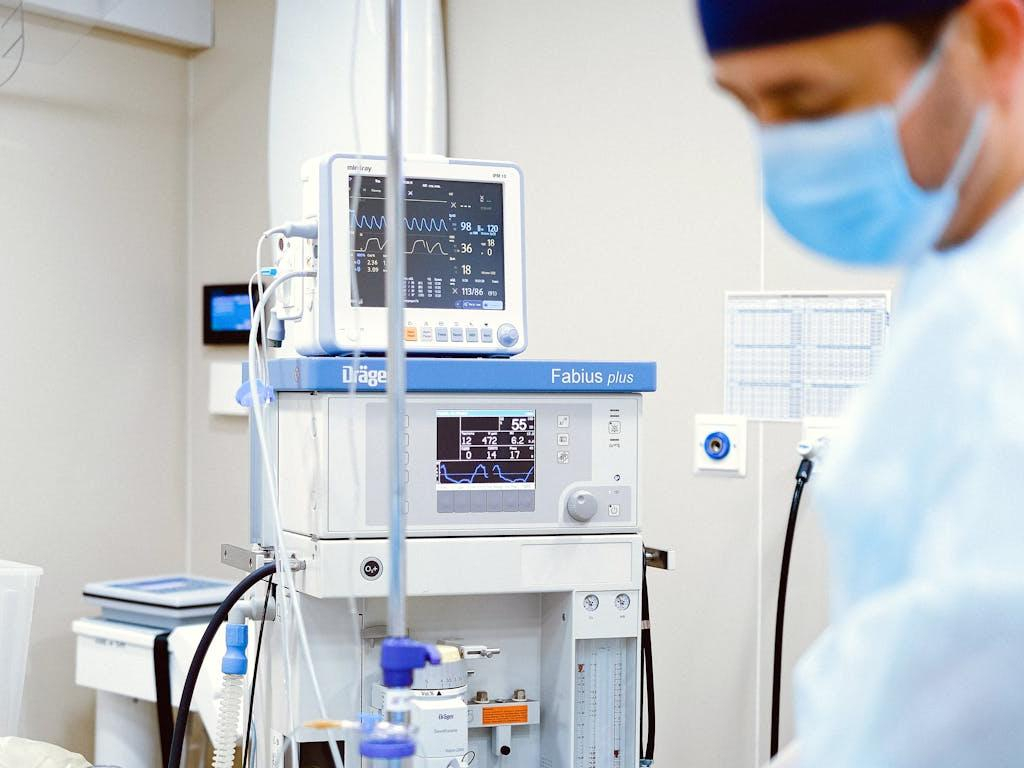
Per i pazienti in condizioni critiche che non possono respirare autonomamente, la ventilazione meccanica invasiva è essenziale.
Questo metodo richiede l'intubazione tracheale o una tracheotomia per fornire ossigeno direttamente ai polmoni.
Vantaggi:
- Supporto respiratorio completo per pazienti con insufficienza respiratoria grave.
- Monitoraggio e controllo precisi delle funzioni respiratorie.
Svantaggi:
- Invasiva e associata a complicazioni come infezioni e lesioni delle vie aeree.
- Richiede ambienti di terapia intensiva e personale altamente qualificato.
Il Ruolo dell'infermiere nell'ossigenoterapia
L'infermiere è il pilastro su cui si fonda l'efficacia dell'ossigenoterapia.
Le sue responsabilità sono molteplici e comprendono la valutazione del paziente, la scelta del presidio, l'applicazione, il monitoraggio, la gestione delle complicazioni e l'educazione del paziente. Vediamo in dettaglio questi aspetti.
Valutazione del paziente
Prima di tutto, l'infermiere deve effettuare una valutazione approfondita del paziente per determinare la necessità di ossigeno e scegliere il dispositivo più adatto. Questa valutazione include:
- Anamnesi clinica: raccolta di informazioni sulle condizioni respiratorie attuali e passate del paziente, i farmaci in uso e altre comorbidità.
- Valutazione dei segni vitali: monitoraggio di parametri come la frequenza respiratoria, la frequenza cardiaca, la pressione arteriosa e la saturazione di ossigeno (SpO2).
- Esame fisico: ascolto dei rumori respiratori, valutazione della dispnea, cianosi e altri segni di ipossia.
- Analisi dei gas ematici: misurazione della PaO2, PaCO2 e pH sanguigno per una valutazione accurata dello stato respiratorio del paziente.
Scelta del presidio
La scelta del dispositivo adeguato è fondamentale e dipende da vari fattori:
- Grado di ipossia: pazienti con ipossia lieve possono beneficiare della cannula nasale, mentre quelli con ipossia grave potrebbero necessitare di una maschera a non-rebreather o ventilazione meccanica.
- Comfort del paziente: considerare quale dispositivo il paziente trova più tollerabile e meno invasivo.
- Condizioni specifiche: pazienti con apnea del sonno potrebbero necessitare di CPAP o BiPAP, mentre pazienti critici potrebbero richiedere ventilazione meccanica invasiva.
Gestione delle complicazioni
Gli infermieri devono essere pronti a riconoscere e gestire eventuali complicazioni associate all'ossigenoterapia.
Alcune delle complicazioni comuni includono:
- Secchezza delle mucose: può essere alleviata con l'umidificazione dell'ossigeno.
- Irritazione cutanea: monitorare e proteggere la pelle intorno ai dispositivi per prevenire ulcere da pressione.
- Ossigeno-tossicità: evitare la somministrazione di alte concentrazioni di ossigeno per periodi prolungati.
- Infezioni: mantenere una rigorosa igiene dei dispositivi e monitorare i segni di infezione.
Documentazione
Una parte fondamentale del ruolo dell'infermiere è la documentazione accurata e completa di tutte le attività legate all'ossigenoterapia. Questo include:
- Valutazione iniziale: registrazione delle condizioni respiratorie del paziente, dei parametri vitali e delle analisi dei gas ematici.
- Dettagli della terapia: tipo di dispositivo utilizzato, flusso di ossigeno somministrato e durata della terapia.
- Monitoraggio e modifiche: documentare le osservazioni periodiche, le regolazioni del flusso di ossigeno e le risposte del paziente.
- Educazione del paziente: note sull'istruzione fornita al paziente e ai familiari riguardo all'uso del dispositivo e alla gestione della terapia a domicilio.
Educazione del paziente
L'educazione del paziente e dei familiari è essenziale per garantire l'efficacia dell'ossigenoterapia, soprattutto per i pazienti che necessitano di ossigeno a lungo termine.
Gli infermieri devono fornire istruzioni chiare e comprensibili su vari aspetti, tra cui:
- Uso corretto del dispositivo: spiegare come indossare e utilizzare correttamente il dispositivo, compresa la manutenzione e la pulizia.
- Monitoraggio dei segni vitali: insegnare al paziente e ai familiari come misurare la saturazione di ossigeno e riconoscere i segni di ipossia.
- Gestione delle emergenze: cosa fare in caso di peggioramento dei sintomi o malfunzionamento del dispositivo.
- Adattamento dello stile di vita: consigli su come integrare l'ossigenoterapia nelle attività quotidiane e mantenere uno stile di vita attivo e sano.

